3.5 门诊特殊慢性病管理与公共卫生服务慢性病管理比较
3.5.1 共同点
(1)政策目标:政府在两种制度的政策制定、具体实施过程起着主导作用。
通过平时监测、按时治疗两种方式,减轻慢性病患者经济负担,保障其权益。
改善众人的健康水平,保障社会和谐发展。
(2)服务对象:都是慢性病患者,重点在对慢性病的管理上。通过管理,减轻患者经济负担、同时也保障了经费合理使用。
(3)医疗服务机构:通过医疗机构对慢性病患者的医疗服务,减轻患者的疾病痛苦,提高生命质量。医疗服务机构包括等级医院、基层社区卫生服务机构(卫生院、社区卫生服务中心、站)等。
(4)政策待遇:都制定了详实的政策待遇,人群只要符合管理范围,享受到的待遇还是有目共睹的。待遇情况还随着政策的变更而调整,最终向服务对象倾斜,保障力度和水平更为加大。
(5)资金保障:通过多方筹集,共同形成统筹基金模式,通过资金的保障,开展预防、治疗工作,提高慢性病患者的治疗效果,减轻经济压力。
(6)规范程序:无论是申报审批还是筛查随访,都有规范的程序,目的是尽早发现慢性病患者,尽快帮患者解决问题。随着工作的推进,程序也是日趋完善,逐渐减少患者来回奔波,通过便捷的服务提供管理效率。
(7)考核监管:两者对慢性病患者、医疗服务机构都制定了合理的监督管理制度。通过考核,既提升了自身的管理水平,提高了医疗服务机构的技术能力,又保障了基金的稳定,做到了合理使用,不过度、不浪费。
(8)信息平台:投入巨资,引进先进信息管理系统。通过信息技术让患者信息完整,即时实现待遇水平,工作效率得以提高。
3.5.2 不同点
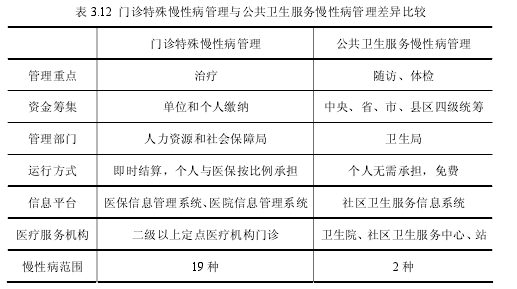
由于是分属于两种制度,慢性病管理上自然有其不同之处。如表 3.12 所示,2种慢性病管理的不同之处表现在以下几方面:
(1)管理重点:职工医疗保险的门诊特殊慢性病管理,重点在治疗。通过医保基金的按比例支付,减轻患者的经济负担。公共卫生服务的慢性病管理中心在于随访和体检,通过预防、平时监管来提高患者的意识,从而改善生活、运动方式,提高生命质量。
(2)资金筹集:职工医疗保险的特殊病门诊资金来源于医保基金,是医保基金的一部分。它和住院统筹基金一起共同构成医保统筹基金。统筹基金的筹集主要来源于职工和单位缴纳,主要是单位缴纳。公共卫生服务的慢性病管理资金来源于公共卫生服务项目资金,由政府筹集。
(3)管理部门:职工医疗保险统筹基金由市医保处管理、监控。公共卫生服务项目资金由南昌市卫生局管理、监控。前者由人社部门统管,后者归卫计委与民政部系统管理。
(4)运行方式:门诊特殊慢性病:患者至选定的医疗机构门诊就诊,医疗费用在规定范围内的按比例支付,超范围的自付。医院垫付统筹支付部分,经医保处审核合理后,医保处将统筹支付拨付给医院。公共卫生服务的慢性病管理:患者按社区医疗机构约定,免费接受规定范围的体检、随访。南昌市卫生局年终对按社区医疗机构进行考核,按完成公共卫生服务质量情况拨付相应公共卫生服务金额。
(5)信息平台:市医保处建立医保信息管理系统。系统里除有参保人信息外,慢性病患者的申报信息、就诊费用情况等都囊括其中。通过医保信息管理系统,医保处还能与医院信息系统对接,共同支持医保患者治疗和康复。公共卫生服务信息系统中,居民通过电子建档,录入相应信息。免费接受规定范围的体检、随访后,其检查结果由提供服务的社区医疗机构录入信息系统。通过系统的统计,市卫生局既可以了解慢性病基本情况,又可以掌握社区医疗机构完成公共卫生服务数量和质量情况。
(6)医疗服务机构:门诊特殊慢性病的只定位于二级以上医院门诊,意示着慢性病管理工作未延伸到社区。公共卫生服务项目重点在基层医疗卫生服务机构,包括卫生院、社区卫生服务中心、站等。
(7)慢性病范围:门诊特殊慢性病 19 种,公共卫生服务的慢性病只有 2种,数量差距还是比较悬殊的。这也使得大部分慢性病患者放弃基层医疗卫生服务机构,直接选择医院就诊。从而加重了医疗成本的支出,同时患者也有诸多的不便。基层医疗卫生服务机构未能发挥应有的作用和价值。【1】
小结:两种管理制度在一定程度上具有互补性,但各种的特点导致了不同结果:门诊特殊慢性病的服务地点在医院,基层服务机构不能按特殊病门诊管理方法为慢性病患者服务。患者若在其他医疗机构就诊,发生的医疗费用必须全由个人支付。公共卫生服务的慢性病管理目前只将高血压病、2 型糖尿病作为慢性病管理,慢性病病种范围狭小,不能为患有其他慢性病的患者提供服务,致使他们不得已放弃社区卫生服务机构,而选择医院门诊就医。结果就是预防与治疗相分离,医院与社区卫生服务机构不够融合。所以二者衔接很有必要。
3.5.3 衔接必要性
(1)保障慢性病患者权益的需要:患者不必受两个部门、两种制度的限制,可以选择自己比较合适的医院或社区医疗卫生服务机构就诊。衔接后的体制能够有效保持患者预防、治疗的序贯性。
(2)提高慢性病防治水平的需要:通过扩大病种范围、定点医疗机构拓宽,做到预防与治疗联合、医院和社区医疗卫生服务机构共同努力,来逐步提高防治水平,提高患者生活和生命质量。
(3)降低慢性病管理成本的需要:一改 “两种制度,两套人马” 的管理模式,统一管理可以避免浪费、节约资源。一是管理部门、编制、人员得到精简,二是办事程序优化,提高办事效率,三是信息系统资源得到合理利用,保证了患者资料的完整性,预防治疗的延续性。(4)探索两种制度相衔接的需要:职工医疗保险与公共卫生服务是两个不同的管理体系,通过慢性病管理为试点,探索二者衔接可能性。同时也是为其他医疗保险(如居民医保、新农合、商业保险等)与公共卫生服务项目衔接探路。
3.5.4 衔接困难点
虽然衔接存在以上必要性,更有利于对医疗机构的监管,也可增加资金的使用效率,提高慢性病管理水平,但毕竟是两个部门,历史发展中形成了各自特点。要真正衔接还是极具困难的,困难情况如下:
(1)需要政府的引导支持:从历年运行结果来看,无论是基本医疗保险还是公共卫生服务事业,政府都给予了高度重视,把人民的健康、生命质量放在重要位置。并出台了相应政策,提供了资金保障。在慢性病管理上,城镇职工医疗保险和公共卫生服务项目能够联手、衔接,仍需要政府的引导和大力支持
(2)缺乏相宜法律和政策:目前,城镇职工医疗保险、公共卫生服务项目都是独立运行,有自身的法规、制度、法律约束,容易出现多头管理、条块分割的现象。在共同衔接方面,要是没有统一的、具有权威的法规、政策支持,衔接只是空头口号,无法实现。
(3)缺乏相互衔接的意识:两种管理制度都只是在自己的系统内封闭运行,忙于日常管理工作。服务对象真正需求是什么?有没有整体考虑服务对象存在的问题?这些都需要领导者具有相互衔接的意识,真正认识到资源共享的重要性。
(4)缺乏共享的信息平台:虽然各自有信息系统,而且系统在政策的应用中发挥着重要作用,但由于工作对象和侧重点不同,信息系统也有着本质的区别。需要建立一个“信息连接板”,将医保信息系统、社区卫生服务信息系统、医院信息系统有效连接起来。而这个连接板在目前是没有的,需要多方努力研发。
(5)医疗资源配置不合理:大城市、大医院拥有高精尖人才和先进医疗设,而社区、乡镇的医疗水平薄弱。造成两种后果,一是城市大医院人满为患,基层卫生服务机构门可罗雀;二是门诊特殊慢性病服务不敢放心让社区承担,公共卫生服务结果不能为医疗保险所用。医院、社区、医保、公共卫生服务这四方面要做到协调,才能真正提高慢性病管理水平。





