小儿热性惊厥采用中医针对性护理的效果分析
时间:2018-11-30 来源:光明中医 作者:赵华梅 本文字数:4763字摘 要: 目的 探讨小儿热性惊厥的中医急救及护理方法。方法 随机抽取2017年10月—12月收治的920例小儿热性惊厥患儿作为本次研究对象, 随机把患儿分为常规急救及护理组和中医急救及护理组, 2组患儿各460例, 常规急救及护理组行常规急救与护理, 中医急救及护理组在此基础上给予中医急救与针对性护理干预, 对比2组护理效果。结果 中医急救及护理组患儿的抽搐至意识清醒的间隔时间、抽搐停止间隔时间均要明显短于常规急救及护理组 (P <0. 05) ;中医急救及护理组并发症发生率是0. 43%, 常规急救及护理组并发症发生率是7. 39%, 组间对比有显着差异 (P <0. 05) 。结论 加强小儿热性惊厥的中医急救与针对性护理能够获得显着临床效果, 值得临床推广。
关键词: 小儿热性惊厥; 中医急救; 护理;
儿童发热性惊厥是儿科常见的神经系统疾病。发病机制尚不清楚。婴幼儿的发病率非常高。如果不及时治疗, 大脑和其他器官将受到影响。争取抢救时间, 及时解决, 有效的护理干预可以显着提高治疗效果。当体温在发热的早期阶段 (大多数为39°C) 突然升高时, 超过70%与上呼吸道感染有关, 其他则与皮疹、中耳炎和下呼吸道感染有关。热性惊厥的发病率相对较高, 大多数儿童可以完全治愈, 但2%~3%的患者可能有反复发作和脑电图异常, 这可能很容易成为癫痫, 甚至导致严重的生活残疾[1]。因此, 对于热性惊厥儿童的急救和护理对于及时控制抽搐和有效预防复发尤为重要。通常, 儿童在发生高热惊厥之前有呼吸道感染和发烧史。高热惊厥发生后, 由于脑缺氧, 很容易窒息, 对儿童的生命安全构成严重威胁。必须进行科学合理的护理干预。在儿童轻度高热惊厥的情况下, 父母通常不重视, 也不及时采取急救措施来挽救, 往往导致延误疾病治疗。本次研究的主要目的是探讨小儿热性惊厥的中医急救及护理方法, 特选择我院920例小儿热性惊厥患儿予以研究, 具体内容见下文。
1、 资料与方法
1.1、 一般资料
随机抽取2017年10月—12月于我院就诊的920例小儿热性惊厥患儿作为本次研究对象, 随机把患儿分为常规急救及护理组和中医急救及护理组, 2组患儿各460例。中医急救及护理组460例患儿中, 女200例, 男260例;年龄4个月至5岁, 平均 (2.6±0.9) 岁;体温38.2~40.5℃, 平均 (39.2±0.2) ℃。首次发病的小儿热性惊厥患儿有201例, 再次发病的小儿热性惊厥患儿有259例。常规急救及护理组460例患儿中, 女210例, 男250例;年龄5个月至5岁, 平均 (2.8±0.9) 岁;体温38.3~40.2℃, 平均 (39.3±0.2) ℃。首次发病的小儿热性惊厥患儿有202例, 再次发病的小儿热性惊厥患儿有258例。2组患儿基本资料相比差异无统计学意义 (P>0.05) 。
1.2、 治疗及护理方法
常规急救及护理组患儿行常规急救与护理, 主要有药物降温、擦拭酒精降温、冰敷额头、密切监护病情与生命体征变化情况、指导患儿家属良好配合以及应用镇惊药物等。急救措施包括: (1) 解开孩子的贴身衣服, 减轻衣物引起的呼吸道压力; (2) 用纱布包裹的压舌板置于上下牙齿之间, 防止儿童咬舌, 禁止在发生抽搐时强行拉动, 以防止受伤; (3) 当患者侧卧位时, 检查口鼻分泌物, 及时清理, 避免误吸, 同时给予吸痰; (4) 穴位刺激和药物治疗可以控制孩子的抽搐, 使孩子的抽搐可以在最短的时间内缓解或完全治愈; (5) 孩子尽快给予氧疗, 通常采用低流量和高浓度氧气模式, 以防止儿童因缺氧而损伤脑组织; (6) 根据孩子的情况, 选择鼻导管吸氧, 氧气流量设定为1.5 L/min;也可以使用面罩氧气, 氧气流量设定为3 L/min; (7) 采用物理降温方法和药物治疗方法, 及时降低体温; (8) 及时建立快速静脉通路, 注意输液顺序, 确保静脉输送药物迅速送入。护理方面: (1) 环境创造:确保医疗环境清洁舒适。卫生人员每天都会安排清洁和清理, 避免大声喧哗, 确保儿童在安静的环境中休息, 接受治疗, 正确打开窗户, 以确保室内空气清新; (2) 饮食护理:抽搐时应禁止进食, 等待孩子醒来并对病情进行有效控制, 然后给予高热量、高蛋白、高维生素、易消化的食物, 清淡可口, 同时注意营养, 确保营养摄入均衡; (3) 心理护理:耐心向家长解释儿童热性惊厥的相关知识, 安抚孩子, 满足他们的合理需求, 使他们能够积极配合治疗; (4) 病情观察:密切观察孩子的病情变化和生命体征, 包括意识、体温、脉搏、呼吸、血压、心率、瞳孔等;详细记录患者的药物, 包括给药方式、药物剂量等; (5) 出院指导:电话随访, 了解孩子病情的恢复情况, 经常去医院复查, 让家人知道热性惊厥的孩子容易复发, 需要定期检查, 加强护理。中医急救及护理组患儿在常规急救及护理组基础上应用中医急救以及针对性护理干预, 具体内容是: (1) 中医急救:当患儿发生热性惊厥症状时要即刻对患儿的百会穴、涌泉穴、水沟穴、合谷穴以及十宣穴等用手指按压, 如果按压效果不理想时便对以上穴位予以针刺治疗;斜刺进针, 保证适宜针刺深度, 进针后予以捻转或提插, 保证穴位受到2~3 min的持续刺激;予以针刺急救的同时辅以苯巴比妥等抗惊厥药物治疗, 依据患儿具体体质量来决定给药方法, 如肌肉注射或静脉注射。 (2) 针对性护理干预:为热性惊厥患儿降温时最好选择物理降温法, 尽可能避免药物降温, 可用30%的医用乙醇擦拭患儿的腋下与手心等部位, 将冰袋置于额头处, 以此降低脑细胞耗氧量, 防止患儿脑组织受损;当患儿出现热性惊厥要马上采取抢救措施, 将患儿去枕平卧, 把头部偏于一侧, 避免呼吸道被分泌物堵塞且有助于排出呕吐物, 将患儿衣领解开, 维持呼吸道通畅, 及时吸氧;轻轻钳拉患儿舌部, 防止口腔内舌后部出现后坠而堵住呼吸道;出牙患儿要于上下牙间置入牙垫, 避免误咬舌部;密切监护患儿血压、瞳孔、心律以及意识等各项生命体征变化, 一旦发生异常要马上通知医生处理;加强患儿家属的心理安抚, 尽可能缓解其紧张与焦虑等不良情绪;抢救患儿时尽量保持室内安静、光线柔和、空气流通等, 尽可能不搬动和刺激患儿;由于患儿存在的高热和惊厥表现, 消耗了过度的机体能量, 营养严重丢失, 所以要告知患儿家属准备富含蛋白质与维生素的易消化的流质饮食, 注意水分的补充, 以免出现虚脱。
1.3、 观察指标
对比2组患儿抽搐至意识清醒的间隔时间、抽搐停止间隔时间以及并发症的发生情况。并发症主要包括脑损伤、癫痫以及再发热性惊厥等。
1.4、 统计学方法
用SPSS20.0软件统计数据, 计数资料和计量资料分别以%和 (±s) 表示, 分别来用χ2和t检验;P<0.05时说明对比差异有统计学意义。
2、 结果
2.1、 2组患儿临床症状改善时间比较
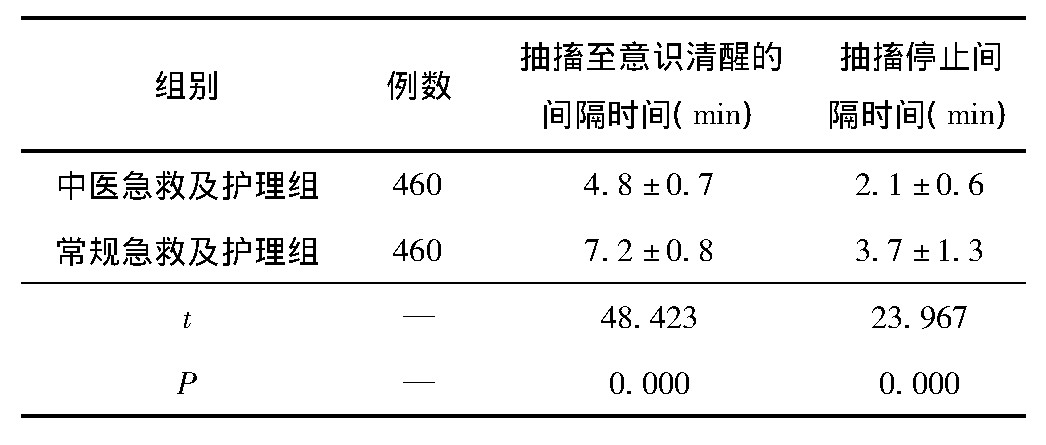
中医急救及护理组患儿的抽搐至意识清醒的间隔时间、抽搐停止间隔时间均要明显短于常规急救及护理组 (P<0.05) 。见表1。
表1 2组患儿临床症状改善时间比较 (例, ±s)
2.2、 2组患儿并发症发生情况比较
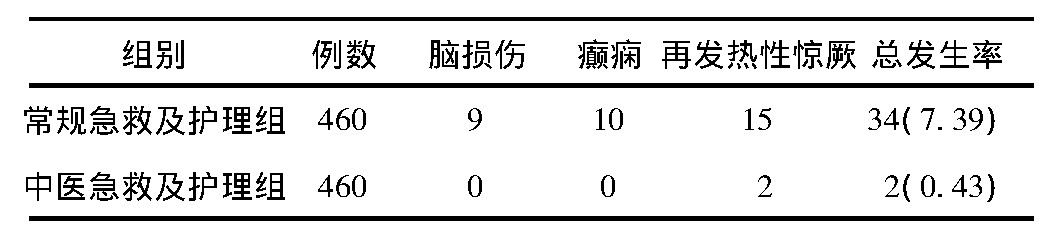
中医急救及护理组460例患儿并发症发生率是0.43%, 常规急救及护理组460例患儿并发症发生率是7.39%, 组间对比, 中医急救及护理组要显着少于常规急救及护理组 (χ2=29.603, P=0.000) 。见表2。
表2 2组患儿并发症发生情况比较
3、 讨论
小儿热性惊厥是儿科较为多见的惊厥性疾病类型, 婴幼儿较为常发, 主要是由于小儿非中枢系统因被感染而引起机体体温在38℃以上的发热症状, 同时并有惊厥症状, 若未给予及时救治可能引发癫痫、影响智力以及威胁生命安全等。临床上, 热性惊厥是指三个月至六岁之间的婴儿和幼儿突然发作的情况, 在严重的情况下也会出现口腔痉挛和起泡。临床上, 通常认为该疾病与婴幼儿神经鞘的不完全发育、未成熟的大脑发育以及促进未成熟大脑的中枢神经系统的急性感染密切相关。热性惊厥的发作通常会导致孩子窒息, 从而导致脑缺氧现象。在急救治疗过程中, 关键是要以最快的速度有效控制孩子的高烧和抽搐。热性惊厥的发作是急性的, 发病率很高。如果抽搐过长或反复, 脑细胞可能会受损, 影响智力发育, 转变为癫痫甚至危及生命。因此, 在癫痫发作期间及时和适当的治疗和护理尤为重要。在西医常规护理中需要注意: (1) 发热和抽搐的儿童发病时常引起窒息和脑缺氧, 在其紧急治疗程序中, 保持呼吸道畅通, 进行氧疗, 并迅速控制抽搐和高烧是关键。 (2) 为了赢得救援时间, 护理人员应熟练应对医生的急救, 熟练掌握抽搐的急救程序, 各种急救药品、物品和设备应齐全, 准确实施医疗嘱, 每一秒都很重要。 (3) 积极做好热性惊厥儿童健康警示的处理工作, 使儿童家长全面系统地掌握疾病知识, 对预防热性惊厥发生具有重要意义。
热性惊厥状态下的小儿脑部神经元会异常放电, 使得神经递质合成与释放显着增多, 导致中枢神经系统功能受到影响, 以此诱发痉挛与抽搐等症。该疾病具有发病急骤、起病快速、常见性、多发性以及易反复等特征, 各年龄段儿童均有可能发病, 但是婴幼儿最为多发, 若未能给予及时救治和有效护理, 患儿的脑细胞可能受到缺氧性损伤, 会对小儿的身体健康与生活质量造成极大影响。中医学表示, 引发小儿热性惊厥的病因主要是热邪侵入与热毒炽盛所致, 热毒侵入会上扰神明, 从而出现惊厥。苯巴比妥抗惊厥药物会有效抑制脑内病灶细胞膜的兴奋度, 通过辅以中药急救和针对性护理干预, 用手指或针刺患儿水沟、合谷等穴位, 能够达到活络、平肝熄风的目的, 同时结合密切观察病情、心理疏导、降温护理、体位护理、呼吸道护理以及环境护理等护理干预方法, 可以获得比较满意的急救效果。闫琦等[2]研究分析了小儿热性惊厥的中医急救与护理, 结果显示中医急救及护理组临床症状的改善时间、住院时间明显优于常规急救及护理组;中医急救及护理组家长满意度明显优于常规急救及护理组 (P<0.05) 。可见应用中医急救与护理方案, 可有效治疗小儿热性惊厥, 且家长满意度较高。李晓叶[3]的研究显示, 经中医急救并采取相应的护理干预方案后, 中医急救及护理组患儿抽搐症状停止间隔时间以及抽搐至意识清醒间隔时间明显更短, 平均住院时间更短, 患儿脑损伤、癫痫以及热性惊厥再发作等并发症发生率更低, 与常规急救及护理组患儿相比差异具有统计学意义 (P<0.05) , 可见在常规治疗基础上开展中医针刺与护理干预方案可有效缓解小儿热性惊厥症状, 降低并发症发生率, 促进患儿康复, 值得临床推广应用。丁姚[4]的研究显示, 中医急救及护理组患者在抽搐至停止时间、抽搐至恢复意识时间指标上均短于常规急救及护理组, 同时中医急救及护理组还具有住院时间短及并发症发生率低的优势, 组间比较, 差异有统计学意义 (P<0.05) , 由此可见, 小儿热性惊厥中医急救及护理干预可提升治疗效果, 降低并发症的发生, 适用于小儿热性惊厥患者。
此次研究随机抽取2017年10月—12月于我院就诊的920例小儿热性惊厥患儿作为本次研究对象, 随机把患儿分为常规急救及护理组和中医急救及护理组, 2组患儿各460例, 常规急救及护理组行常规急救与护理, 中医急救及护理组在此基础上给予中医急救与针对性护理干预, 2组护理效果对比。结果显示, 中医急救及护理组患儿的抽搐至意识清醒的间隔时间、抽搐停止间隔时间均要明显短于常规急救及护理组 (P<0.05) ;中医急救及护理组并发症发生率是0.43%, 常规急救及护理组并发症发生率是7.39%, 组间对比有显着差异 (P<0.05) 。可见, 加强小儿热性惊厥的中医急救与针对性护理能够获得显着临床效果。
综上所述, 加强小儿热性惊厥的中医急救与针对性护理效果肯定, 可快速控制患儿的临床症状, 能够获得显着临床效果, 值得临床推广。
参考文献:
[1]徐继晶.小儿热性惊厥的中医急救与护理[J].母婴世界, 2015, 15 (6) :185-186.
[2]闫琦, 王珍珍.分析小儿热性惊厥的中医急救与护理[J].母婴世界, 2016, 16 (11) :175.
[3]李晓叶.小儿热性惊厥中医急救与护理干预的方法[J].光明中医, 2016, 31 (12) :1823-1824.
[4]丁姚.探讨小儿热性惊厥中医急救与护理干预的方法[J].中西医结合心血管病电子杂志, 2016, 4 (13) :164, 165.
[5]陈晓飒, 郑小龙, 柯海燕, 等.短程口服地西泮预防小儿复发性热性惊厥的临床研究[J].中华急诊医学杂志, 2016, 25 (3) :378-379.
[6]李学超, 王建忠, 张冬艳, 等.左乙拉西坦联合丙戊酸钠或地西泮预防小儿热性惊厥反复发作的临床观察[J].中国药房, 2016, 27 (29) :4106-4109.
- 相关内容推荐
- 糖尿病肾病并发高血压的护理体会2014-09-20
- 重症监护室患者护理中ICNSS评分系统的运用2017-01-09
- 乳腺癌根治术后的人性化护理120例2014-08-11
- 医院门诊PICC护理的实施效果分析2014-09-15
- 手术室护理管理应用分层次护理管理的经验心得2014-12-05
- 儿科护士流失情况及心理焦虑现状调查2014-06-05
- 内科老年住院患者常规护理联合心理护理的疗效观察2014-12-18
- 日常护理管理中风险管理工作的实施研究2015-03-02
- 上一篇:新护士转型的冲击与心理调适探析
- 下一篇:创伤性骨折手术后应用中医疼痛护理的疗效





